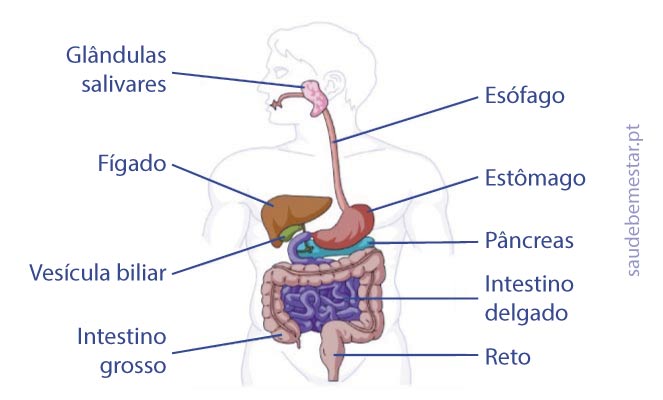
A pancreatite é o termo utilizado para designar a inflamação do pâncreas. O pâncreas é um órgão que produz enzimas envolvidas na digestão (pâncreas exócrino) e é também responsável pela produção de hormonas (pâncreas endócrino) como a insulina, fundamental no metabolismo dos hidratos de carbono (açucares).
Pancreatite aguda, crónica
A inflamação do pâncreas, a pancreatite, pode ser aguda ou crónica. As pancreatites aguda e crónica podem ter causas semelhantes, no entanto, tendem a seguir cursos bastante diferentes.
A pancreatite aguda refere-se à inflamação do pâncreas que causa dor abdominal violenta súbita. O processo inflamatório pode envolver os órgãos/tecidos locais ou resultar na falência de órgãos à distância. É uma doença na maioria dos casos ligeira, não resultando em complicações. Numa reduzida percentagem de casos, cursa com um quadro clínico grave sendo acompanhada de falência de órgãos e necessidade de tratamento em cuidados intensivos, podendo resultar na morte dos doentes.
Em todos os casos é fundamental identificar a causa da pancreatite e, se possível, tratar essa causa para evitar a recorrência.
A pancreatite crónica resulta na destruição do pâncreas pela inflamação de longa data. A inflamação contínua resulta invariavelmente no desenvolvimento de insuficiência pancreática que corresponde à incapacidade do pâncreas funcionar normalmente.
Os doentes com pancreatite crónica necessitam de cuidados a longo prazo para minimizar os sintomas (sobretudo a dor abdominal), reduzir a progressão do dano estrutural do pâncreas e resolver as complicações.
Tipos de pancreatite
Para além da classificação da pancreatite quanto à evolução/curso em aguda e crónica, podemos classificar os tipos de pancreatite de acordo com a causa, gravidade e achados nos exames de imagem.
No caso da pancreatite aguda, os achados dos exames complementares, nomeadamente da tomografia computorizada (TAC) realizada 72h após o início da doença, correlacionam-se habitualmente com a sua gravidade. A Classificação de Atlanta subdivide a pancreatite aguda em dois tipos no que respeita aos achados imagiológicos: pancreatite edematosa (intersticial) que corresponde à pancreatite ligeira e pancreatite necrosante/ necro-hemorrágica, que pode resultar em complicações potencialmente fatais.
Causas da Pancreatite
Existem variadas causas de pancreatite aguda, mas 60-75% dos casos são causados por litíase biliar (pedra na vesícula/vias biliares – pancreatite biliar ou litiásica) e pelo abuso do álcool.
Saiba, aqui, o que é litíase biliar (pedra na vesícula).
Devido ao facto da vesícula e do pâncreas partilharem uma drenagem comum no duodeno, a obstrução provocada por um cálculo biliar pode impedir o normal fluxo das enzimas pancreáticas e provocar a chamada pancreatite aguda litiásica.
A seguir à litíase, a pancreatite de causa alcoólica é bastante comum, sobretudo em indivíduos com um longo passado de abuso do álcool.
A pancreatite aguda alitiásica pode ter como causas os medicamentos (pancreatite medicamentosa) e distúrbios hereditários como a hipertrigliceridemia familiar (níveis elevados de triglicéridos) e a pancreatite hereditária que geralmente resultam em pancreatite em idade pediátrica (em crianças/pancreatite infantil).
A pancreatite aguda em idosos é muito frequentemente causada pela litíase biliar e pode ter uma apresentação clínica atípica, tornando por vezes insuspeito o diagnóstico.
A pancreatite aguda é também a complicação mais frequente da colangiopancreatografia retrógrada endoscópica (CPRE) que é o exame endoscópico realizado quando se considera necessária a exploração das vias biliares e pancreáticas com intuito terapêutico. Na maioria dos casos a pancreatite pós-CPRE é ligeira.
Em cerca de 15-20% dos casos de pancreatite aguda não é possível identificar um fator causal, designando-se pancreatite aguda idiopática. Uma pequena percentagem de doentes com pancreatite idiopática pode ter episódios recorrentes.
No caso da pancreatite crónica as causas mais comuns são o consumo de álcool em excesso, as causas obstrutivas (por ex. trauma, cálculos pancreáticos, tumores), as causas hereditárias (por ex. pancreatite hereditária e a fibrose cística) e a pancreatite auto-imune.
Sintomas da Pancreatite
A pancreatite aguda cursa, geralmente, com um quadro de dor súbita e constante localizada nos quadrantes superiores do abdómen. Os doentes referem, com frequência, irradiação dorsal (dor em cinturão / “dor nas costas”) e como fator de alívio, identificam a inclinação do tronco para a frente. Em alguns doentes a dor pode ser apenas descrita como ligeira. Nos doentes com pancreatite biliar, a cólica biliar (dor habitualmente pós-prandial, localizada ao hipocôndrio direito, com irradiação dorsal ou ao ombro direito) pode preceder a dor pancreática.
A dor na pancreatite aguda é constante, com intensidade que aumenta gradualmente e é geralmente acompanhada por náuseas e/ou vómitos.
O diagnóstico “de novo” de diabetes no individuo idoso deve alertar o Médico para a possibilidade da presença de cancro do pâncreas, sobretudo se acompanhada de manifestações clínicas como a anorexia, o emagrecimento e icterícia (coloração amarela da pele e escleróticas).
No caso da pancreatite crónica, o sintoma mais comum é a dor abdominal persistente. Podem ocorrer episódios de agravamento da dor em relação com períodos de agudização (pancreatite crónica agudizada).
Na pancreatite crónica avançada surge a insuficiência pancreática. A falência do pâncreas exócrino resulta na maldigestão da gordura que conduz a défices nutricionais e vitamínicos, ao emagrecimento e à diarreia com gordura (esteatorreia). A insuficiência pancreática endócrina traduz-se no surgimento da diabetes mellitus.
Saiba, de seguida, como diagnosticar a pancreatite.
Diagnóstico da Pancreatite
O diagnóstico da pancreatite aguda pode ser difícil dado que os sinais e sintomas são comuns a outras condições clínicas. Baseia-se na história clínica e exame físico, associados aos resultados dos métodos complementares de diagnóstico, nomeadamente as análises laboratoriais (análises ao sangue) e os exames de imagem. O número e tipo de exames complementares de diagnóstico será adaptado à gravidade da pancreatite e à definição das suas causas. Esta estratégia garante o correto estabelecimento do nível de cuidados, tratamento necessário e a prevenção da recorrência.
Os exames laboratoriais mais frequentemente solicitados são o doseamento das enzimas pancreáticas (amilase e lipase).
Os exames de imagem servem para avaliar a estrutura do pâncreas (incluindo os seus ductos), as vias biliares e vesícula biliar e as restantes estruturas que rodeiam o pâncreas. A ecografia abdominal é o exame de imagem mais frequentemente utilizado dada a sua acessibilidade e não invasibilidade. Poderá em alguns casos justificar-se a realização da tomografia computorizada (TAC) a ressonância magnética nuclear (RMN) ou a CPRE.
No caso da pancreatite crónica os exames complementares podem ser normais nos primeiros anos de evolução da doença o que vai dificultar o diagnóstico. As análises ao sangue mais uma vez, geralmente revelam elevação das enzimas pancreáticas (mas podem ser normais) e as análises às fezes poderão detetar elevação do conteúdo em gordura (em virtude da insuficiência exócrina). Os exames de imagem mais utilizados são a ecoendoscopia, a ressonância magnética e a TAC.
Tratamento da Pancreatite
Para a pancreatite aguda, o tratamento implica o internamento hospitalar e tem como objetivo promover a resolução do processo inflamatório e corrigir a causa que o originou. O tratamento dos doentes é multidisciplinar e poderá envolver para além do Médico Gastrenterologista (especialista em doenças do aparelho digestivo), o Cirurgião Geral e o Médico Intensivista (nos casos graves com internamento em Cuidados Intensivos), para além de outros especialistas.
O tratamento da pancreatite vai depender da sua gravidade. Na pancreatite aguda o processo inflamatório, geralmente, resolve com medidas simples de tratamento de suporte que inclui a monitorização do doente, a dieta zero (jejum), medicamentos (ou remédios) para controlo da dor (analgésicos) e fluidoterapia endovenosa (soros).
No caso da pancreatite moderada a grave é fundamental a monitorização contínua, por vezes em unidades de cuidados intermédios ou intensivos. Este facto deve-se à possibilidade de desenvolvimento de complicações graves com falência de órgãos como o coração, os pulmões ou os rins.
Do tratamento poderão fazer parte a fluidoterapia endovenosa, a colocação de sonda naso-jejunal (sonda para alimentação) ou a necessidade de nutrição parentérica (através da veia). Até 30% dos doentes poderão desenvolver infeção com necessidade de tratamento com antibióticos.
A pancreatite aguda pode complicar-se de necrose (morte de tecido) do pâncreas que poderá implicar um procedimento designado necrosectomia. A necrosectomia poderá ser realizada por via endoscópica ou implicar uma cirurgia (ou operação).
No caso específico da pancreatite biliar (provocada pelas pedras nas vias biliares) o tratamento pode incluir um procedimento para resolver a obstrução das vias biliares. A pancreatite biliar recorre em 30-50% dos doentes após um primeiro episódio. A colecistectomia (remoção cirúrgica da vesicular biliar) está geralmente aconselhada e deve idealmente ser realizada durante o mesmo internamento nos casos de pancreatite ligeira para prevenir a recidiva. No caso de doentes idosos ou com múltiplos problemas de saúde graves, a colecistectomia poderá implicar riscos acrescidos pelo que a alternativa passa pela realização de CPRE.
Saiba, aqui, tudo sobre colecistectomia.
No caso da pancreatite crónica o tratamento é dirigido ao controlo da dor, na otimização da função pancreática, na otimização da dieta (com ajuda de um nutricionista) e na resolução das complicações.
A evicção do consumo de álcool e tabaco é a medida mais importante nos doentes com pancreatite crónica já que contribui para o controlo da dor e reduz o risco de pancreatite aguda.
Para o controlo da dor é também importante a dieta pobre em gorduras, o uso correto de medicamentos analgésicos e a suplementação com enzimas pancreáticas (pancreatina) sob orientação médica.
A terapêutica endoscópica (por CPRE) com intervenção nos ductos pancreáticos ou a cirurgia poderão ser necessárias no decurso da doença.

 Colonoscopia - o que é, indicações exame, preparação
Colonoscopia - o que é, indicações exame, preparação Doença de Crohn - o que é, sintomas, causas, tratamento
Doença de Crohn - o que é, sintomas, causas, tratamento Pólipos intestinais (no intestino) do Cólon e Reto
Pólipos intestinais (no intestino) do Cólon e Reto Endoscopia Digestiva Alta - indicações do exame
Endoscopia Digestiva Alta - indicações do exame