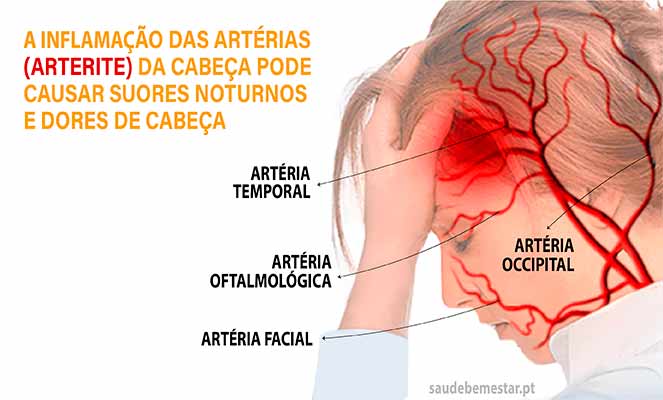
A arterite temporal é um tipo de vasculite (inflamação dos vasos sanguíneos) que afeta as artérias temporais, que fornecem sangue à cabeça e ao cérebro.
A arterite ocorre quando o revestimento destas artérias se encontra inflamado ou danificado. Esta patologia também é chamada de Doença de Horton ou arterite de células gigantes.
Embora a causa exata deste tipo de arterite seja desconhecida, acredita-se que possa estar ligada à resposta autoimune do corpo. Veja mais informação em “Causas da arterite temporal”.
Pessoas com mais de 50 anos são mais propícias a desenvolver esta inflamação das artérias, do que pessoas mais jovens. A arterite temporal também afeta mais frequentemente as mulheres e é mais prevalente em pessoas do norte da Europa ou de ascendência escandinava.
Saiba, aqui, tudo sobre vasculites.
Sinais e sintomas da arterite temporal
O sintoma mais comum de arterite temporal é a dor de cabeça latejante e contínua num ou ambos os lados da testa (na zona das têmporas ou osso temporal). No entanto, à medida que a doença vai progredindo, novos sinais e sintomas podem surgir, a saber:
- Diplopia (visão dupla);
- Perda de visão súbita e permanente num olho;
- Fadiga inexplicável;
- Perda de apetite;
- Perda de peso involuntária;
- Dor na mandíbula, que às vezes pode ocorrer a mastigar alimentos;
- Dor e rigidez no ombro, pescoço ou anca;
- Febre;
- Sensibilidade no couro cabeludo;
- Entre outros.
Arterite temporal e polimialgia reumática
Cerca de metade das pessoas com arterite temporal também padece de polimialgia reumática.
A polimialgia reumática é uma doença inflamatória que também causa edema (inchaço), porém nas articulações. Os sinais e sintomas incluem rigidez e dor nos braços, pescoço, parte inferior das costas e coxas, sobretudo em grandes articulações.
Embora se desenvolvam muitas vezes em conjunto, não se sabe como ou por que razão, as duas patologias surgem relacionadas.
Causas da arterite temporal
Na arterite temporal, o revestimento das artérias fica inflamado, causando um edema (inchaço) nas mesmas. Este edema estreita os vasos sanguíneos, reduzindo a quantidade de sangue a circular, e o oxigénio e nutrientes vitais não conseguem atingir os tecidos na área afetada.
Geralmente, qualquer artéria de tamanho grande ou médio pode ser afetada, mas a inflamação ocorre mais frequentemente nas artérias nas têmporas, dando o nome à patologia.
As causas da inflamação das artérias não são conhecidas, mas acredita-se que envolva ataques anormais às paredes das mesmas, pelo sistema imunitário (nosso sistema de defesa).
Estes ataques anormais são chamados de doenças autoimunes, isto significa que o sistema imunitário cria anticorpos que atacam as células e tecidos saudáveis do organismo.
Fatores de risco da arterite temporal
Existem alguns fatores que podem aumentar o risco de desenvolvimento da arterite temporal, a saber:
- Idade: a arterite temporal afeta apenas adultos, e raramente pessoas com menos de 50 anos. A maioria das pessoas com esta patologia desenvolve sinais e sintomas entre os 70 e 80 anos;
- Sexo feminino: as mulheres são cerca de duas vezes mais propícias a desenvolver arterite temporal do que os homens;
- Raça e etnia: a doença é mais comum entre as pessoas caucasianas em populações do norte da Europa ou de ascendência escandinava;
- Histórico de polimialgia reumática: ter polimialgia reumática coloca o doente em maior risco de desenvolver arterite temporal;
- Hereditariedade (genética): ter algum familiar com a patologia aumenta o risco de vir a desenvolver arterite temporal;
- Entre outros.
Diagnóstico da arterite temporal
O diagnóstico da arterite temporal é realizado, geralmente, através da história clínica do doente e do exame físico completo, prestando especial atenção às artérias temporais em conjunto com algum dos seguintes meios complementares de diagnóstico e terapêutica (MCDT):
- Análises ao sangue de modo a detetar sinais de inflamação. Estas análises podem ser utilizadas durante o diagnóstico e para acompanhar o progresso do paciente e avaliar a eficácia do tratamento;
- Exames de imagem como a ecografia doppler, uma angiografia por ressonância magnética ou uma tomografia por emissão de positrões (PET) em que é usada uma solução intravenosa que contém uma pequena quantidade de material radioativo, de modo a identificar áreas de inflamação durante o exame;
- Biópsia da artéria temporal afetada: recorrendo a anestesia local, é removida uma pequena amostra, examinada posteriormente em laboratório de anatomia patológica;
- Entre outros.
Complicações da arterite temporal
Quando não tratada atempadamente, a arterite temporal pode provocar consequências graves, e potencialmente fatais, a saber:
- Inflamação e danos noutros vasos sanguíneos no corpo;
- Desenvolvimento de aneurismas, incluindo aneurismas aórticos, entre outros. Um aneurisma da aorta é uma patologia que pode ser muito perigosa, pois pode causar hemorragia (sangramento) interno intenso, podendo levar à morte do doente;
- Acidentes vasculares cerebrais (AVC);
- Perda de visão permanente (cegueira);
- Entre outras.
A arterite temporal tem cura?
O prognóstico da arterite temporal depende da fase da doença em que é diagnosticada. Em estágios iniciais, a perspetiva é mais favorável, no entanto, como é uma doença autoimune, o tratamento apenas visa retardar a progressão da doença e melhorar a sintomatologia do doente.
Quando não detetada atempadamente, a arterite temporal pode provocar complicações graves (ver complicações da arterite temporal). Por isso, é muito importante realizar um diagnóstico nas primeiras fases da doença e iniciar o tratamento o quanto antes, de modo a evitar a progressão da doença e o desenvolvimento de possíveis consequências irreversíveis.
Tratamento da arterite temporal
Como referido anteriormente, a arterite temporal é uma doença autoimune, por isso, o objetivo do tratamento é minimizar o desconforto do doente e tentar evitar a progressão da doença.
A opção terapêutica utilizada mais frequentemente é a prescrição de alguma medicação, geralmente, medicamentos (remédios) não esteróides chamados corticosteroides, como a prednisona, durante um ou dois anos.
Se o paciente tiver perda visual antes de iniciar o tratamento com corticosteroides, é pouco provável que a visão melhore. No entanto, o olho não afetado pode ser capaz de compensar algumas das alterações visuais.
As dosagens usadas podem variar de acordo com vários fatores. Durante o período de “afinação” da dose correta de corticosteróides, alguns sintomas, particularmente dores de cabeça, podem voltar. Nestes casos, o médico especialista pode prescrever medicamentos imunossupressores como metotrexato para controlar este tipo de sintomatologia.
Existem efeitos secundários associados ao uso de longo prazo dos corticosteróides, por isso, os pacientes têm que ser acompanhados pelo médico durante todo o período de utilização dos fármacos. Os efeitos colaterais possíveis são:
- Risco acrescido de osteoporose;
- Risco acrescido de infeções;
- Hipertensão arterial;
- Outros.
Nos dias atuais, a ciência tem contribuído com outras opções terapêuticas que bloqueiam a resposta inflamatório, nomeadamente alguns medicamentos biológicos, já com indicação para esta doença.

 Vasculite - o que é, causas, sintomas, tratamento, cura
Vasculite - o que é, causas, sintomas, tratamento, cura Diplopia (visão dupla) - o que é, causas, tratamento
Diplopia (visão dupla) - o que é, causas, tratamento Hipertensão - Pressão Arterial alta ou elevada
Hipertensão - Pressão Arterial alta ou elevada Sequelas AVC - Reabilitação, Recuperação, Fisioterapia
Sequelas AVC - Reabilitação, Recuperação, Fisioterapia