A alergia ao leite é a alergia alimentar que ocorre mais frequentemente nas crianças. Começa nos primeiros meses de vida, com as primeiras ingestões de leite adaptado (também conhecido como “leite de lata”, “leite artificial” ou “fórmula infantil”) ou mesmo durante o aleitamento materno, por passagem de proteínas dos laticínios ingeridos pela mãe. Ocorre porque o sistema imunitário dos bebés produz uma reação exagerada contra algumas proteínas do leite.
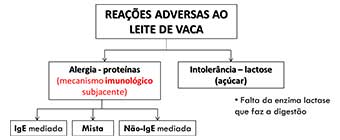
Essa resposta imunológica anormal dirigida contra as proteínas do leite pode envolver mecanismos “IgE-mediados” ou “não-IgE-mediados” ou mecanismos mistos.
Alergia ao leite IgE-mediada
- É a forma que ocorre na maioria dos casos de alergia ao leite de vaca;
- Resulta da produção de anticorpos de tipo IgE contra as proteínas do leite; geralmente existe uma sensibilização prévia (por exemplo um biberão de leite ainda na maternidade após o parto) e quando ocorre uma nova exposição ativam-se várias células imunitárias que levam a uma libertação explosiva de mediadores;
- É uma reação imediata - os sintomas surgem normalmente nos primeiros 30 minutos ou máximo até 2 horas após o contacto com o alimento;
- Pode ser muito grave e capaz de pôr a vida em risco em poucos minutos, mesmo com quantidades ínfimas de leite, ou seja, mesmo com “vestígios”.
Alergia ao leite não-IgE-mediada
- Estão envolvidos outros mecanismos imunológicos, nomeadamente outros tipos de anticorpos ou células que reagem contra as proteínas dos alimentos;
- Geralmente acarreta envolvimento gastrointestinal, por exemplo com ocorrência de sangue nas fezes, diarreia com muco, ou atraso no crescimento;
- Habitualmente é uma reação tardia, com início várias horas depois da ingestão do alimento, o que torna o diagnóstico mais difícil;
- É frequente, nestas crianças, coexistir também alergia ao leite de soja e, por isso, a decisão de introduzir esta opção deve ser do Médico Alergologista.
Alergia ao leite mista
- As manifestações deste grupo são mediadas tanto por IgE quanto por células;
- Neste grupo são exemplos clínicos a esofagite eosinofílica, gastrite eosinofílica, gastrenterite eosinofílica, dermatite atópica.
Não existe alergia ao leite materno, mas quando a mãe está a amamentar e ingere leite e seus derivados, ou outros alimentos contendo leite, como por exemplo bolos ou bolachas, as proteínas do leite de vaca que a mãe ingeriu passam para o leite materno que alimenta o bebé, que pode assim ter reação.
Os sintomas são reprodutíveis, isto é, surgem sempre que aconteça exposição ao alimento. Se um dia se sentiu mal com algum alimento, mas já voltou a ingerir esse mesmo alimento e não teve sintomas, então é pouco provável ter sido uma verdadeira alergia. Devemos pensar em alergia alimentar quando sintomas idênticos se repetem após a ingestão do mesmo alimento ou de alimentos relacionados, como é o caso do leite de cabra e ovelha que provocam alergia em 90% dos alérgicos ao leite de vaca.
Em Portugal, os alimentos mais alergénicos de origem animal, ou seja, que mais desencadeiam alergias são: o leite, ovo, peixe e mariscos. A alergia à proteína do leite de vaca é a mais frequente nos primeiros anos de vida, e o número de crianças afetadas está a aumentar. Habitualmente, é transitória e por isso passa (“cura-se”) ainda na infância, mas vários casos poderão persistir além dos primeiros anos de idade.
Saiba, aqui, tudo sobre alergias alimentares.
Apesar de se designar frequentemente “alergia à proteína do leite”, na verdade o leite de vaca possui várias proteínas que podem causar alergia. Os nomes dessas proteínas do leite que mais frequentemente causam alergia são: caseína, alfa-lactoalbumina, e beta-lactoglobulina. Daí que, a designação correta desta doença seja “alergia às proteínas do leite de vaca”, ou mais simplesmente “alergia ao leite de vaca”.
O que é intolerância ao leite?
A intolerância ao leite é causada pela falta total ou parcial da enzima lactase, a qual digere a lactose, que é um açúcar do leite. Este açúcar passa a ser fermentado pelas bactérias do intestino, o que resulta nas queixas típicas da intolerância à lactose.
Já a alergia às proteínas do leite de vaca, ou APLV, é causada por proteínas e o sistema imune está diretamente implicado, sendo a caseína, a alfa-lactoalbumina e a beta-lactoglobulina as principais proteínas do leite de vaca envolvidas na alergia.
Quanto aos sintomas também há diferenças. No caso da intolerância à lactose, os sintomas são locais e afetam apenas o sistema digestivo (excesso de gases, cólicas, diarreia explosiva). Por sua vez, na APLV os sintomas podem ser locais ou envolver vários sistemas, como iremos ver de seguida.
A intolerância, geralmente, é dose dependente e a pessoa pode tolerar pequenos volumes de leite por dia ou ainda se beneficiar do uso de laticínios em produtos industrializados preparados com baixo teor de lactose. Na APLV a alimentação não pode conter leite e derivados.
Sinais e sintomas da alergia ao leite
Os doentes apresentam um vasto espetro de sinais e sintomas de reações alérgicas ao leite, muitas vezes confusos e que não são exclusivos da alergia alimentar.
Também é comum o doente chegar ao especialista depois de uma longa jornada por vários médicos e não-médicos, o que leva a uma série de manipulações dietéticas, o que dificulta, ainda mais, o diagnóstico inicial. Consequentemente, é necessária por parte do especialista uma entrevista clínica extensa e minuciosa, que deverá ser vasta e incluir as diversas formas de apresentação da doença. Deve conter informações como a quantidade do leite ingerida, a sua forma, o tempo entre a exposição e os primeiros sintomas, e idade do primeiro episódio.
Os sinais e sintomas de alergia ao leite (ou APLV) dependem do mecanismo imunológico envolvido. Todas essas formas surgem no primeiro ano de vida do bebé.
Podemos dividir as manifestações clínicas de acordo com esse mecanismo, a saber:
Alergia ao leite IgE-mediada
- O bebé com alergia à proteína do leite, apresenta sintomas imediatos ou em no máximo duas horas após a exposição;
- As manifestações mais frequentes são manchas na pele, manchas vermelhas, “comichão” ou “coceira”, urticária e angioedema. O bebé pode apresentar urticária apenas no local de contato com o leite (peri-oral);
- Em alguns casos podem ocorrer dor abdominal, com náuseas, vómitos e diarreia, mas são de aparecimento rápido após a ingestão;
- Podem ocorrer manifestações graves, com envolvimento de vários sistemas do organismo, são os casos de anafilaxia, ou choque anafilático. Nestes casos, podem vir associadas ao comprometimento do sistema cardiovascular, com risco de morte associado.
Alergia ao leite não-IgE-mediada
- Mais frequentemente manifestam-se com quadros de coloproctites (disenteria, assaduras e/ou fissuras perianais, cólicas);
- Nesses casos, as fezes podem conter muco, sangue e/ou pus, de modo intermitente e subtil (raios de sangue) ou mesmo hematoquésia (presença de sangue vermelho vivo junto às fezes) profusa e persistente. Estas crianças permanecem bem ativas, com apetite e crescimento adequados;
- Ou ainda, apresentar atingimento simultâneo do intestino delgado e do grosso, que são os quadros de enterocolite;
- Episódios repetitivos de diarreia, com ou sem vómitos, podem levar à síndrome de má absorção e suas consequências: anemia, irritabilidade ou apatia, baixo peso, distúrbios hidroeletrolíticos, hipoalbuminemia, edema, etc.;
- A colite do leite materno pode aparecer em lactentes em aleitamento materno exclusivo, como já foi falado previamente.
Alergia ao leite mista
- As reações podem manifestar-se com sintomas agudos e/ou crónicos, o que leva a maior dificuldade diagnóstica;
- Na dermatite atópica há um processo inflamatório crónico da pele, que pode ser agravado pela ingestão do leite - estes casos não são frequentes, por isso antes de iniciar qualquer dieta de evicção é fundamental consultar um médico alergologista;
- A esofagite eosinofílica e a gastroenterite eosinofílica são caracterizadas pela infiltração de eosinófilos na mucosa do esófago, no primeiro caso, e na parede do estômago e intestinos, no segundo caso. Os sintomas da esofagite são semelhantes aos da doença do refluxo gastroesofágico, porém com dificuldade em engolir (disfagia) mais acentuada.
A duração da sintomatologia é variável. No caso das reações IgE-mediadas, o início é rápido, mas a duração é curta. Nos casos mistos e não-IgE-mediados, o aparecimento é tardio, mas os sintomas também são mais demorados.
Os sintomas na intolerância ao leite, tal como já mencionado, não são graves e manifestam-se apenas ao nível do trato gastrointestinal.
É fundamental ressalvar que sintomas respiratórios isolados como manifestação de alergia alimentar são muito raros e devem levar à procura de outros diagnósticos - se houver tosse pode tratar-se por exemplo de alergia respiratória e nada ter a ver com APLV.
Em que idade se manifesta a alergia?
A APLV manifesta-se sempre no bebé. Os sintomas surgem logo nos primeiros meses de vida, dias após a introdução de leite de vaca na dieta. Pode ser com leite de lata, papas lácteas, iogurte, etc.. No recém nascido que teve biberão na maternidade, a alergia pode acontecer logo no contacto seguinte com leite de vaca.
Apesar de a alergia à proteína do leite de vaca em lactentes ser transitória, com típica resolução nos primeiros anos de vida, cada vez temos assistido mais a casos de alergia tardia que se prolonga na criança durante grande parte da infância. Algumas situações são mesmo mais persistentes, isto é, prolongam-se cada vez mais da adolescência para a idade adulta.
Não estão descritos casos de alergia ao leite em adultos, a começar de novo. Tipicamente nessas idades o que ocorre é a intolerância à lactose, já explicada, ou as situações que acabamos de referir, de alergia infantil que se mantém ativa.
Diagnóstico da alergia ao leite
O diagnóstico inicia-se por uma consulta médica com entrevista clínica detalhada, como já foi previamente referido. Esta fase é fundamental para o médico alergologista (especialista em alergologia) saber estimar a probabilidade de ser de facto uma alergia, com base nos sintomas, intervalo de apresentação, número de episódios, etc..
Havendo suspeita de alergia IgE-mediada, o teste cutâneo e as análises de sangue são fundamentais para confirmar e estimar o risco e gravidade, bem como a probabilidade de resolução espontânea.
Nas formas não mediadas por IgE, como há um intervalo grande entre a exposição ao alimento e o início dos sintomas, é necessário um maior grau de suspeita clínica e a realização do teste de provocação oral. Este exame é feito com exclusão do leite da dieta e posterior reintrodução. Para que a provocação oral se considere positiva é necessário que haja melhoria clínica com a exclusão do leite de vaca (incluindo da alimentação da mãe se estiver com amamentação materna) e o regresso dos sintomas com a reintrodução do mesmo. O tempo de exclusão varia de duas a quatro semanas dependendo da forma clínica, e as melhorias são esperadas ao fim de 48-72 horas de evicção.
A não realização do teste de provocação resulta, muitas vezes, em restrições alimentares desnecessárias com prejuízo das crianças e das famílias. Estudos demonstraram que em mais de 65% dos lactentes o diagnóstico de APLV não se confirmou. Por isso, nunca se deve aceitar um “rótulo” de APLV sem ter a certeza deste diagnóstico, através da realização deste teste.
Relativamente à esofagite e gastrite eosinofílicas, o diagnóstico efetuado com base em biópsias demonstrando mais de 15 eosinófilos por campo de grande aumento, em doentes tratados com medicamento inibidor de bomba de protões. Quando se diagnostica esofagite eosinofílica é importante que o doente seja acompanhado por um alergologista devido à alta prevalência de associação com outras doenças atópicas, como asma; rinite. dermatite atópica e anafilaxia.
Complicações da alergia alimentar
A alergia ao leite pode causar uma reação tão exagerada que pode ser fatal, mesmo com quantidades mínimas (vestígios)... Estas reações graves chamam-se anafilaxia. Na maioria dos casos, as reações ocorrem poucos minutos depois do contacto. A alergia alimentar é, de longe, a causa mais frequente de anafilaxia nas crianças. Estes casos podem levar à morte! Muitas vezes estes quadros graves são desencadeados quando o leite está escondido na alimentação (oculto). É por isso que, em casa, na escola, nos restaurantes e bares, deve-se sempre perguntar como foi preparada a refeição (ou a bebida) e alertar para os riscos de uma ingestão acidental. E nem sempre o contacto significa ingerir leite. Por vezes, basta tocar ou inalar.
Outras complicações incluem problemas nutricionais devido a dietas desajustadas.
Atendendo às particularidades da alergia alimentar, todos os casos suspeitos ou comprovados devem ser encaminhados para uma consulta de alergologia pelos respetivos médicos assistentes ou outros profissionais de saúde. Desta forma reduzem-se custos, evitam-se restrições alimentares desnecessárias, diagnostica-se com rapidez, oferecem-se alternativas dietéticas adequadas e programa-se o tratamento de episódios agudos...Assim, consegue-se tranquilizar o doente, a sua família e a restante equipa de saúde!
A alergia ao leite tem cura?
Habitualmente a APLV é transitória e resolve-se espontaneamente nos primeiros anos de vida. Aos 5 anos de idade, até 75% dos alérgicos ao leite já superaram a sua alergia.
Todavia, tem-se assistido a quadros cada vez mais prolongados e de mais difícil resolução. Nada pode alterar o desfecho da alergia alimentar ou acelerar a sua cura, mas o seguimento regular por um médico especialista em Imunoalergologia é fundamental para acompanhar esta evolução e reconhecer se já foi alcançada a cura.
A alergia pode desaparecer, mesmo que testes e análises continuem positivos. Isto acontece frequentemente na idade pediátrica, sobretudo com alguns alimentos… Fale sobre assunto com o seu alergologista.
Saiba, de seguida, como tratar a alergia ao leite.
Tratamento da alergia ao leite
Não existe qualquer tipo de remédio caseiro ou natural que permita acelerar a resolução da alergia ou resolver os sintomas. O único tratamento comprovadamente eficaz é a evicção estrita e total dos lacticínios (não ingerir leite e os seus derivados: manteiga, iogurtes, queijo, requeijão, etc). Em primeiro lugar, é preciso identificar com precisão o leite nos rótulos dos alimentos e grupos de alimentos que podem dar reações cruzadas. Veja o tópico seguinte.
Se acontecerem reações por ingestão acidental, o tratamento medicamentoso de urgência pode passar pelo uso de medicamentos ou remédios anti-alérgicos (anti-histamínicos ou corticóides orais), broncodilatadores ou mesmo de adrenalina. O objetivo passa por aliviar os sintomas e acabar com a reação o mais rápido possível. Os doentes com história de reações alérgicas graves (anafilaxia) devem ser portadores de um estojo de emergência com adrenalina para auto-administração (“caneta de adrenalina”). Existem doses de criança e adulto.
Existe um tratamento inovador na alergia ao leite, que consiste em tentar fazer o organismo não reagir ao alimento em causa - isto chama-se indução de tolerância alimentar ou dessensibilização. Trata-se de uma nova opção terapêutica que deve ser criteriosamente utilizada, sempre com supervisão de alergologistas experientes e em centros diferenciados, de forma a garantir o êxito e a segurança do procedimento. Este tratamento pode ser comparado às vacinas das alergias para as alergias respiratórias.
Saiba, aqui, tudo sobre imunoterapia específica (vacinas para alergia).
Consiste em dar ao doente pequenas doses do “alimento proibido”, de modo a “habituar” o organismo gradualmente, até atingir a dose equivalente a uma refeição diária. Esta abordagem permite modificar a história natural da doença e tem um grande impacto na qualidade de vida dos doentes e das suas famílias. Os resultados mantém-se por vários anos, desde que se mantenha a ingestão regular do alimento (se houver interrupção do tratamento, a história pode voltar atrás).
Alergia à proteína do leite - o que comer?
O leite materno é sempre a melhor opção! O leite materno exclusivo durante 4 a 6 meses parece diminuir o risco de eczema, de alergia ao leite e de crises de asma durante os primeiros anos de vida. A ingestão de probióticos pela mãe durante a gravidez também parece ter algum efeito na prevenção de algumas alergias, mas ainda é um assunto controverso.
A colite do leite materno pode aparecer em lactentes em aleitamento materno exclusivo. Isso ocorre pela passagem através do leite materno de frações proteicas, como já foi explicado. Nesses casos, não se deve suspender o aleitamento materno, é apenas necessário que a mãe exclua da sua dieta o leite de vaca e derivados. Contudo, deve-se lembrar de realizar as substituições adequadas e a reposição de cálcio, de modo a não ocorrer prejuízo nutricional nem para a mãe nem para o bebé.
Quando termina o aleitamento materno, para os doentes alérgicos à proteína do leite existem leites de substituição seguros: são as fórmulas extensamente hidrolisadas. Também existe leite em pó parcialmente hidrolisado, mas não é recomendado para o tratamento de crianças com alergia ao leite (apenas podem ser usados na prevenção). Só a hidrólise intensa consegue transformar as proteínas do leite em pequenos péptidos que não causam reação. Os primeiros são mais caros e o sabor é menos agradável, mas as crianças acabam por se habituar, até porque se sentem aliviadas por não terem os sintomas da doença. A eficácia das fórmulas à base de proteína extensamente hidrolisada ronda os 90-95% e são recomendadas por todas as sociedades científicas internacionais, americanas e europeias. Em raras ocasiões, pode haver alergia mesmo com os leites especiais extensamente hidrolisados. Estes casos poderão necessitar de fórmulas compostas exclusivamente por aminoácidos.
O leite sem lactose não é uma opção em doentes alérgicos. Os leites de outros mamíferos também não. A maioria das crianças com alergia ao leite de vaca (mais de 90%) vai reagir com leite de outros animais, sobretudo com leite de cabra ou ovelha.
O leite de soja é uma excelente alternativa ao leite vaca. É nutricionalmente equilibrado, o sabor é agradável e não é demasiado caro. Mas deve ser utilizado com prudência. Não é aconselhável a utilização de soja como substituto do leite nas seguintes condições: em crianças abaixo dos 6 meses de idade; nos casos de alergia grave ao leite, em especial nas formas não-IgE-mediadas. Por isso, a sua introdução na dieta deve ser ponderada caso a caso. Alguns relatos recentes têm apontado que as isoflavonas presentes na proteína isolada de soja são fitoestrógenos, e que por esse motivo a bebida de soja seria prejudicial… Vários estudos científicos já vieram entretanto contrariar esta questão provando que é uma alternativa segura e sem riscos hormonais. Também existem no mercado outras opções, como o leite de arroz ou de aveia... Estes leites não são tão completos em termos de nutrição, mas poderão ser utilizados em situações particulares, sempre com indicação médica.
O leite está presente na composição de variadíssimos produtos que usamos na nossa alimentação. Sabia que salsichas, fiambre, pão, pastilhas elásticas ou sumos, entre muitos outros alimentos, podem conter leite? É muito importante conhecer a composição dos alimentos que se oferecem às crianças alérgicas, sobretudo nos casos com alergia grave e que desencadeiam sintomas mesmo com quantidades muito pequenas.
Como identificar os ingredientes perigosos nos rótulos? Soro, soro de leite, caseína, hidrolisado de caseína, caseinato, coalho de caseína, lactoalbumina, fosfato de lactalbumina, lactoglobulina, lactato de sódio/cálcio…
Quase todas as crianças com alergia ao leite podem comer carne de vaca. Já sabemos que proteínas homólogas podem induzir reações alérgicas por reatividade cruzada, mas o risco com a carne de vaca é muito baixo, sobretudo se a carne estiver bem passada. Por isso, não precisa de ter medo! Nas primeiras vezes pode experimentar com mais cautela e com menor quantidade, mas não precisa fazer testes antes. Basta pedir ajuda ao alergologista!
Em relação às alternativas ao leite de vaca para cozinhar: poderá utilizar leite de soja, assim como natas e iogurtes de soja ou ainda outros substitutos, como o leite de arroz ou de aveia. As receitas ficam óptimas! O seu alergologista saberá ajudar. E uma visita ao nutricionista também pode ser aconselhável, para conhecer mais alimentos seguros e substituições adequadas!
Outros cuidados - Alergia à proteína do leite
É importante a educação alimentar dos familiares, educadores e cuidadores para que todas as pessoas que convivem com a criança com APLV conheçam a sua condição e contribuam para sua segurança.
Além dos alimentos, nos doentes com formas graves de APLV, os cuidados podem ter de se estender aos medicamentos e aos cosméticos. Medicamentos contendo lactose, por exemplo, devem ser evitados nos casos graves. A lactose é largamente utilizada na indústria farmacêutica como veículo em comprimidos e cápsulas - é extraída do leite de vaca por coagulação e filtração da espuma do leite, sendo este processo responsável pela separação das proteínas. Por este motivo, a presença de lactose em medicamentos não é uma contraindicação para portadores de APLV, porém pode ocorrer contaminação por proteínas do leite de vaca e nesse contexto foram descritos casos de sibilância e anafilaxia após uso de medicamentos contendo lactose.



 Intolerância à lactose (leite e derivados)
Intolerância à lactose (leite e derivados) Alergias alimentares - sintomas, como diagnosticar e tratar
Alergias alimentares - sintomas, como diagnosticar e tratar Alergia a ovo – o que é, causas, sintomas, tratamento
Alergia a ovo – o que é, causas, sintomas, tratamento Alergia a marisco - causas, sintomas, como tratar
Alergia a marisco - causas, sintomas, como tratar Urticária - tipos, causas, sintomas, tratamento
Urticária - tipos, causas, sintomas, tratamento Vacina para alergias - doenças alérgicas
Vacina para alergias - doenças alérgicas Anafilaxia - o que é, causas, sintomas, tratamento
Anafilaxia - o que é, causas, sintomas, tratamento Testes cutâneos nas alergias - Exames em alergologia
Testes cutâneos nas alergias - Exames em alergologia