A roncopatia ou ressonar (também conhecido como “ronco”) representa um som emitido durante o sono. O tratamento depende das causas subjacentes, sendo estas muito variáveis e consequentemente as intervenções necessárias para melhorar ou resolver o problema, tal como veremos adiante com detalhe.
O som produzido é, muitas vezes, tido como incomodativo para o parceiro/a, sendo frequentemente fonte de problemas conjugais ou sociais ao longo da vida.
A roncopatia está habitualmente associado ao aumento de peso, afecta mais os homens do que as mulheres, embora essa diferença tenda a esbater-se à medida que a idade vai avançando, sendo que, aos 60 anos, 60% dos homens e 45% das mulheres ressonam.
O que provoca o som?
A roncopatia ou ressonar, resulta da vibração das diversas estruturas que compõem a via aérea superior (palato, paredes da faringe, base de língua e, em alguns casos, a epiglote) enquanto uma pessoa dorme. Este som vibratório resulta do esforço inspiratório durante o sono que estreita toda a via aérea superior (a qual tem tendência a colapsar em inspirações mais profundas) e que dificulta a passagem do ar em direção aos pulmões.
Quando esta passagem de ar se torna difícil mas, ainda assim, possível, produz-se o ressonar. No momento em que esta passagem de ar se torna tão difícil que o ar não consegue passar ou passa em quantidade muito reduzida, produz-se uma apneia (a pessoa pára de respirar). Se essas paragens forem muito frequentes durante a noite, estamos perante um quadro de síndrome de apneia do sono.
Causas da roncopatia
As causas da roncopatia relacionam-se principalmente com o excesso de peso e com a flacidez dos tecidos que compõem a via aérea superior. Esta flacidez é normal e ocorre em todos os indivíduos a partir dos 30-40 anos. Este facto leva a que haja mais vibração durante o sono e que o ressonar se torne mais incomodativo à medida que a idade vai avançando.
Existem outras causas que podem também provocar ou agravar a roncopatia: Respiração nasal deficiente (por desvios do septo ou rinite de difícil controle), hipertrofia das amígdalas ou base da língua muito proeminente.
No entanto, causas genéticas e familiares podem igualmente estar envolvidas, tal como a retrusão mandibular (“queixo muito recuado”) bem como o chamado palato duro em ogiva (“céu da boca muito estreito”). Há ainda cada vez mais evidências de que a roncopatia ou o síndrome de apneia do sono possui uma causa familiar.
Situações como ingestão de álcool, refeições muito “pesadas” ao jantar, cansaço extremo, ou a toma de certas terapêuticas (sobretudo aquelas que relaxam a musculatura da faringe, como alguns anti-depressivos, ansiolíticos ou relaxantes musculares), podem agravar o quadro clínico e permitir que o ressonar se torne muito alto e mais intenso.
O ressonar na gravidez é muito frequente e, até certo ponto, sem carácter patológico. A gravidez induz uma congestão nasal típica provocada por fatores hormonais. Além disso, o aumento de peso que ocorre nesta fase pode provocar ou agravar a roncopatia. Normalmente, trata-se de uma situação passageira que se desenvolve habitualmente na segunda metade da gravidez e que se costuma resolver após o parto. No entanto, esta situação pode permanecer caso não se consiga voltar ao peso original.
Roncopatia tem cura?
A eliminação total da roncopatia é extremamente difícil de atingir. Contudo, existem diversas formas de conseguir reduzi-la para níveis sonoros razoáveis, que se tornam geralmente comportáveis para o parceiro/a.
Saiba, de seguida, como tratar a roncopatia.
Tratamento da roncopatia
O tratamento da roncopatia passa essencialmente pela estabilidade e pelo aumento do diâmetro da via aérea superior durante o sono. Infelizmente, não existe atualmente no mercado tratamento medicamentoso (remédio ou medicamento) que se tenha verificado eficaz nesta situação.
O tratamento da roncopatia passa essencialmente pelas seguintes intervenções:
Adopção de um estilo de vida saudável
O primeiro passo na redução da roncopatia deve ser a adopção de um estilo de vida saudável que consiste em evitar refeições muito pesadas ao jantar, evitar a ingestão de álcool 2-3 horas antes de deitar-se, e a prática de uma atividade física regular não extenuante (sobretudo quando praticada ao fim do dia). Naturalmente, tratando-se de uma situação fortemente associada ao excesso de peso, a perda do mesmo é fundamental em todas as etapas do tratamento, devendo ser aconselhada como primeira abordagem.
No entanto, mesmo adoptando essas medidas, uma grande parte da população mantém um ressonar que é muito incomodativo para o parceiro/a. Nesses casos, outras medidas podem ser eficazes na redução do ressonar:
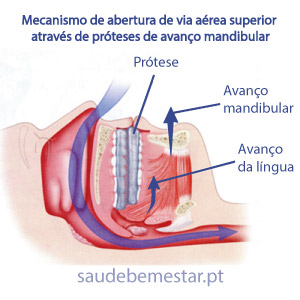
Uso de aparelhos, próteses
Uso de adesivos nasais
Os adesivos nasais são muito populares por serem de fácil acesso e utilização, possuem uma eficácia muito variável de pessoa para pessoa, na medida em que a respiração nasal não costuma ser a única razão para se ressonar. Contudo, dado o seu carácter prático poderá ser uma abordagem aceitável em casos pontuais.
Tratamento posicional ao dormir
De um modo geral, o ressonar aparece ou intensifica-se em determinadas posições de sono, tipicamente em decúbito dorsal (“barriga para cima”). Um dos tratamentos poderá passar por evitar as posições que promovem a roncopatia. Isto pode ser conseguido de forma natural, evitando deitar-se de (“barriga para cima”), ou com a ajuda de determinados reposicionadores próprios para o efeito.
Um correto posicionamento ao dormir pode, em alguns casos, diminuir significativamente a roncopatia.
Cirurgia (operação)
Tratando-se de uma situação benigna, geralmente o tratamento cirúrgico (cirurgia ou operação) da roncopatia (sem apneias significativas) deve ser considerado apenas em casos específicos, e sempre da forma menos invasiva possível (de preferência sob anestesia local).
Existem diversos tratamentos cirúrgicos, principalmente destinados a reduzir a flacidez do palato mole e da uvúla, que podem ser úteis na redução da roncopatia.
Tal como referido anteriormente, uma boa respiração nasal é fundamental, e fazer a correção cirúrgica do nariz pode ser uma boa solução como abordagem única (raramente) ou associada a outros procedimentos ou aparelhos.
Os tratamentos cirúrgicos focados na faringe visam, na maioria dos casos, diminuir a flacidez do palato e reduzir o tamanho da úvula, através de radiofrequência ou injeção de esclerosante no palato mole. Em doentes bem selecionados, estes tratamentos podem acabar com cerca de 50% do volume do ressonar, redução essa que geralmente é suficiente para ser tolerado pelo parceiro/a.
Roncopatia e a apneia do sono
A síndrome de apneia do sono refere-se a paragens superiores a 10 segundos que ocorrem durante o sono. Habitualmente associado a quadros de roncopatia intensa, essas paragens podem tratar-se de apneias ou hipopneias (redução muito significativa, mas não completa, do fluxo de ar), e encontram-se geralmente associadas a micro-despertares e dessaturações >3% de oxigénio na corrente sanguínea. O índice de gravidade que geralmente é associado a esta doença é o índice de apneia/hipopneia (IAH) que reúne as duas formas mais frequentes de paragens.
Globalmente, a maioria da população apresenta algumas apneias ou hipopneias durante o sono sendo que, até 5 episódios/hora, é considerado normal.
A gravidade da apneia do sono divide-se da seguinte forma:
- Normal: IAH <5/hora;
- Ligeiro: IAH entre 5 e 15/hora;
- Moderado: IAH entre 15 e 30/hora;
- Grave: IAH acima de 30/hora.
Tal como a roncopatia simples (ressonar sem paragens significativas), a apneia do sono afecta principalmente indivíduos do sexo masculino (algumas estatísticas mais recentes apontam para prevalência superior a 20% da população), e também está intimamente relacionada com excesso de peso, embora todos os fatores que promovam a roncopatia (anteriormente referidos) também tenham influência no aparecimento desta síndrome.
Sintomas da Apneia do Sono
A roncopatia, quando complicada por apneia do sono, pode causar complicações neuro-cognitivas, sendo o sintoma mais frequente a sonolência diurna excessiva (muito sono durante o dia). Esta sonolência advém do facto de haver uma fragmentação do sono: cada apneia promove um micro-despertar do ponto de vista electro-encefalográfico, ou seja, o doente não acorda conscientemente, mas a função cerebral despertou para reiniciar a respiração, fragmentando o sono em cada apneia. Este facto perturba o normal descanso noturno e o doente pode experimentar sensação de sono permanentemente não reparador, tendo influência nas suas atividades diurnas.
Em doentes não diagnosticados ou não tratados, esta sonolência está associada a acidentes de viação e acidentes no local de trabalho. Pelo mesmo motivo, a apneia pode levar à irritabilidade, alteração súbita de humor, baixo rendimento profissional, e cansaço fácil. Nos homens, esta patologia está também diretamente relacionada com casos de impotência sexual.
As complicações mais graves em adultos relacionam-se com as patologias cardio-vasculares que lhe estão associadas: pela diminuição sistemática do oxigénio sanguíneo durante o sono e o esforço permanente a que a função cárdiaca e cerebral estão sujeitas, os doentes com apneia de sono grave têm um risco de enfarte agudo do miocárdio e acidente vascular cerebral muito superior àquele que é verificado em indivíduos sem esta doença.
Diagnóstico da Sindrome de Apneia de Sono
O diagnóstico da roncopatia / síndrome de apneia do sono é feito através de um exame de sono chamado polissonografia. Este exame pode ser realizado em ambulatório, sendo que o paciente leva um equipamento para casa o qual irá avaliar uma noite completa de sono no domicílio, ou em laboratório, exame que é tido como mais preciso e fidedigno, mas também menos acessível.
Estes exames dão resposta ao número de eventos respiratórios durante o sono, fornecendo ainda outras informações igualmente úteis na avaliação desta patologia: nível de roncopatia, relação da roncopatia e das apneias com a posição corporal, índice de dessaturação, número de micro-despertares (quando o electro-encefalograma está presente), variações da frequência cardíaca nocturna, bem como presença de apneias complexas.
Os médicos responsáveis pelo diagnóstico e acompanhamento da roncopatia e da apneia do sono são geralmente especialistas em Otorrinolaringologia, Pneumologia, Psiquiatria ou Neurologia. Recentemente, foi criada a competência em Medicina do Sono.
Tratamento da Sindrome de Apneia de Sono
Em caso de apneia do sono grave, o primeiro tratamento, e o mais eficaz até ao momento, é o CPAP. Trata-se de um equipamento que “força” a entrada de ar durante o sono, e mantém a respiração constante durante toda a noite.
A evolução tecnológica nesta área permitiu reduzir o tamanho destes equipamentos, tornando-os mais fáceis de transportar. Além disso, a extensa diversidade de máscaras que têm surgido, permitem virtualmente uma adaptação a qualquer tipo de rosto. No entanto, apesar desta evolução positiva, 20-30% dos doentes continuam a não conseguir adaptar-se ao CPAP, preferindo optar por outras soluções.
Entre elas, surge novamente a possibilidade de usar aparelhos de avanço mandibular ou optar por soluções cirúrgicas (cirurgia). Normalmente, as opções cirúrgicas visam reconstruir a via aérea superior, promovendo o alargamento da mesma. Esta reconstrução pode ser atingida por via de tecidos moles (palato, úvula, amígdalas, septo nasal ou base da língua) ou tecidos ósseos (avanço bi-maxilar).
Recentemente, o uso de estimuladores ou implantes do nervo hipoglosso vieram abrir uma nova janela nesta área: o uso de um pequeno implante permite calibrar a via aérea superior com recurso a um procedimento minimamente invasivo e totalmente controlável por via wireless. Os resultados têm sido muito promissores e a neuro-estimulação do nervo hipoglosso poderá constituir uma forma de tratamento eficaz a longo prazo, com base num procedimento simples.
Esta cirurgia já se encontra disponível em Portugal.


 Roncopatia Infantil - Ressonar ou "Ronco" na Criança
Roncopatia Infantil - Ressonar ou "Ronco" na Criança Sinusite - o que é, causas, sintomas, como tratar
Sinusite - o que é, causas, sintomas, como tratar Apneia do sono - o que é, sintomas, tratamento
Apneia do sono - o que é, sintomas, tratamento CPAP - Máquina de pressão positiva na Apneia do Sono
CPAP - Máquina de pressão positiva na Apneia do Sono Desvio do Septo Nasal - causas, sintomas, tratamento
Desvio do Septo Nasal - causas, sintomas, tratamento Vida saudável - hábitos, benefícios, estilos de vida
Vida saudável - hábitos, benefícios, estilos de vida Gravidez semana a semana - Tudo sobre a gestação
Gravidez semana a semana - Tudo sobre a gestação